Электрический инъектор МОДЕЛЬ и ампула ультракаина.
В теории всё достаточно просто: мы электрически деполяризируем мембраны нейронов нервов, они становятся неспособными к передаче информации, в итоге в вас можно тыкать скальпелем, а мозг об этом никогда не узнает.
Сложности начинаются уже на той стадии, когда вместо электротока на мембраны нейронов мы вводим вам в организм химическое соединение. Потому что так куда практичнее и легче. Точнее, мы, наверное, никогда бы не догадались про такой химический эффект, если бы не наркоманы. Когда кокаин ещё был разрешён и активно использовался в разных целях, испытатели заметили характерное онемение слизистых при введении. Это вызвало интерес, в частности, научный. Небезызвестный товарищ Зигмунд Фрейд, будучи студентом, очень увлёкся темой и исследовал местное анестезирующее действие. Дальше выяснилось, что раствор вещества просто изъязвляет слизистую, и спустя годы получилось выделить нужный амин, который, собственно, дальше и создаёт поток ионов Na+. Пропуская ещё несколько шагов на молекулярном уровне — нерв временно инактивируется.
Боль — это информация, и, блокируя информационный обмен через нерв, мы обезболиваем какой-то участок тела.
Мало что изменило стоматологию так, как открытие местной анестезии. Никакое материаловедение, никакие новые лекарственные средства и никакие знания об анатомии не дали такого большого толчка лечебным действиям. Под местной анестезией стало можно делать с зубами фактически что угодно, а не просто быстренько их выдирать, пока пациент не успел опомниться.
И, конечно, анестезия анестезии рознь. Давайте расскажу, в чём там ещё подводные камни.
Как это работает в общих чертах
Мы берём амины, которые вызывают обратимую деполяризацию мембран нейронов. При наличии около нерва депо анестезирующего средства реполяризация на некоторое время блокируется. Пока рядом есть обезболивающее, нерв не передаёт информацию. То есть первый принцип: мы не выключаем болевую чувствительность, а создаём разрыв в цепи передачи этой информации в мозг.
Как только прекращает действовать местный анестетик, мембраны реполяризируются, и нерв приходит в норму.
- Есть три условных способа ввести средство:
- Приложить к коже и подождать, пока оно не проникнет внутрь. Это аппликационная анестезия, которую использовали в своё время даже для того, чтобы просто взять кровь из вены или пальца. Как правило, обезболивание происходит быстро, но неглубоко.
- Инфильтрационная анестезия, когда мы вводим запас антибиотика в иннервированные ткани, чтобы лишить чувствительности небольшие ветви нервов прямо в них.
- И проводниковая, когда мы вводим депо анестетика где-то дальше по нерву, где есть удобный промежуточный участок, в котором можно создать разрыв в информационной цепи. Это позволяет одним действием обезболить сразу достаточно крупный участок либо же попасть в труднодоступный участок.
Казалось бы, достаточно ввести какое-то количество анестетика, и дальше всё будет в порядке, но нет.
Во-первых, есть фермент моноаминоксидаза, которая просто инактивирует наш синтетический амин из состава средства (как и многие другие экзогенные моноамины). От её количества в ткани очень сильно зависит, как быстро перестанет действовать анестезия.
Во-вторых, тканевая жидкость и кровь стараются вымыть анестетик из депо, что приводит к тому, что он в относительно небольших концентрациях уходит дальше по организму, но быстро перестаёт работать в выбранной точке.
В-третьих, большинство нужных нам нервов устроено достаточно неприятно с точки зрения упаковки. Представьте себе многожильный провод, а лучше — сразу много многожильных проводов в кабель-канале. Достаточно часто оказывается так, что нужный нам провод лежит где-то внутри этого пучка, а то, что снаружи, — это иннервация каких-то других участков. То есть нам нужно ждать, пока амин не «пропитает» нерв до середины. Именно по этой причине вы ждёте 5–10 минут, пока не подействует «заморозка». А вот локальный кровоток или лимфоток может сделать дозу и время действия непредсказуемыми.
И в этот момент приходят биохимики и говорят:
— Не вопрос, давайте заблокируем сосуды!
Один добрый японец как-то бродил по скотобойням и вдруг заметил, что когда кто-то из раздельщиков повреждает руку, то сразу прикладывает к ней растёртый в кашу надпочечник коровы. Опустим гигиеничность такого метода, но кровь он останавливал почти мгновенно. Естественно, это заинтересовало нашего исследователя. Теперь мы знаем, что это работа адреналина, замечательно сужающего сосуды. В итоге вазоконстриктор (норадреналин или вазопрессин) теперь может входить в состав местного анестетика. Это дало возможность не постоянно подавать вещество через воткнутый шприц, а создать депо и вынуть иглу, потому что анестезия стала действовать дольше пяти минут.
По сути, современное обезболивающее представляет собой артикаин и вазоконстриктор. Например, ультракаин — это гидрохлорид артикаина + гидротартрат адреналина. Артикаин отключает нервы, адреналин сужает сосуды и блокирует кровоток. Временный спазм сосудов в месте доставки предотвращает вымывание артикаина из тканей. Плюс препараты обычно содержат консерванты, чтобы сохранять ампулу стабильной пару лет.
Погодите, то есть при обезболивании мне вводят адреналин?
Именно.
Это означает сразу два важных побочных эффекта:
- Во-первых, если вы попробуете сильное средство для местной анестезии на каком-то участке тела, где сосудов далеко не столько, сколько в районе лица, то вас может ждать сюрприз вплоть до некроза из-за слишком долгой и слишком сильной блокировки сосудов. Около рта очень много сосудов из-за необходимости прогревать или охлаждать голову и из-за необходимости доставлять большое количество иммунных агентов к тому месту, где у нас самое крупное отверстие в организме. Никогда не используйте анестетики не по инструкции, то есть не по месту, куда они предназначены.
- Во-вторых, адреналин вообще-то — не только вазоконстриктор, он привносит ещё много веселья в разные системы организма. Нам важнее всего то, что если у пациента есть какие-то нарушения в сердечно-сосудистой системе, то это может стать проблемой. Никогда не скрывайте от врача проблемы с сердечно-сосудистой системой, если не планируете продолжить приём у патолога.
Соответственно хоть это и делает анестезию намного эффективнее, но появляются две страховки:
- Аспирационная проба при введении. Мы даём обратный ход поршню шприца после окончания введения, чтобы убедиться, что внутрь не засасывается кровь, потому что последнее, что нам нужно, — это доставить такое количество адреналина прямо в кровоток. Если он будет медленно забираться из тканей — хорошо. Если он попадёт сразу в кровеносную систему — плохо.
- Анестетики без вазоконстрикторов более сложные в применении, но подходящие для тех, у кого проблемы с сердечно-сосудистой системой, либо для тех, кому абсолютно не нужен гормональный дисбаланс (например, адреналин не показан беременным).
А почему анестетик не доставляется прямо в нерв?
Искусство обезболивания — это попасть рядом с нервом, но не прямо в него. Во-первых, если мы ткнём иголкой в нерв, то пациент в кресле дёрнется, как от удара током. Во-вторых, вообще-то повреждать нерв — не самая хорошая идея. И если ситуаций необратимых повреждений нервов почти не случается на современных тонких иглах, то вот неприятных ощущений сам процесс анестезии может доставить достаточно.
Поэтому мы используем очень тонкие иглы, проколы которыми почти незаметны, обычно это 27–30 гейдж (чем больше число, тем тоньше и менее прочна механически игла). Игл с внешним диаметром меньше 0,3 миллиметра мы уже не используем, так как часто требуется проходить довольно плотные ткани, и более тонкая игла просто сломается в них. Например, мы часто заходим четырёхмиллиметровой иглой на глубину 2,5 сантиметра.
От того, что за форма, что за материал и что за заточка иглы, тоже очень многое зависит. Мы используем японские сверхтонкие иглы, заточенные лазером, причём не просто срезанные под углом, как обычная игла шприца, а с режущей кромкой в форме ланцета:

То есть при одинаковом диаметре ещё есть разница в том, насколько легко игла проходит через ткани и насколько легко и незаметно прокалывает кожу.
Тем не менее иногда нам нужно доставлять анестетик довольно глубоко. Редко — вообще в кость. В этом случае мы используем иглы, которые способны пробить кортикальный твёрдый слой и попасть в трубчатое вещество костной ткани (кость состоит из плотной оболочки и лёгкого наполнителя с большим количеством рёбер жёсткости). Вот чтобы пройти кортикальную пластинку, нужна или прочная игла, или же специальная вращающаяся. Ну или хирург, который проделает до этого отверстие чем-то потяжелее. Внутри кости нет кровеносных сосудов, поэтому анестезия быстрая и очень эффективная, но зато недолгая, потому что сужать там тоже нечего.
Как обычно делают инфильтрационную анестезию?
В ОМС- или ДМС-клинике вам, скорее всего, воткнут иглу в мягкие ткани десны и проведут инфильтрацию. В платных клиниках нашего сегмента сначала будет наложена аппликационная анестезия (небольшая губка с эмульсией, которая быстро пройдёт через эпителий). Примерно через минуту в обезболенный участок будет введена игла для инфильтрационной анестезии, и вы даже не почувствуете, как она вошла и вышла. Ещё примерно через минуту начнёт действовать анестетик.
Иглу не смазывают анестетиком снаружи, потому что аппликационное средство и средство для более глубоких тканей разные, и аппликационное имеет куда большую концентрацию действующего вещества — аж до 30 %. Поэтому, если вдруг вас когда-нибудь посетит мысль намазать открытую рану аппликационным анестетиком, лучше отбросьте её.
Как обычно делают проводниковую анестезию?
Обезболивания для терапевтической работы нередко добиться сложнее, чем для удаления. Часто вы приносите нам зубы уже без нервов. А вот когда нужно удалять восьмые зубы или делать что-то сложное хирургическое без удаления — нужно обезболивать пульпу зуба (ткань под твёрдой эмалью), и это сложнее всего. Поэтому мы прибегаем к проводниковой анестезии, выключая нерв дальше по его ходу.
В стоматологии применяется пять основных видов проводниковой анестезии: нижнего луночкового нерва, второй ветки третьей пары тройничного нерва (за бугром верхней челюсти), подглазничного нерва, нёбного нерва и ментального нерва (подбородочного). Если вы примерно представляете, как эти нервы идут, то вас не должны удивлять возможные побочные эффекты вроде двоения в глазах (крайне редкого, но возможного после подглазничной анестезии), временной потери чувствительности века или щеки. К счастью, тот же тройничный нерв в нужной нам ветке отвечает за болевую чувствительность, но не за движение, поэтому ситуация «перекосило половину лица» случается реже, чем могла бы. Тем не менее обычно при проводниковой анестезии выключается большой участок, например, когда мы работаем с нижним луночковым нервом, у вас онемеет часть губы.
Поэтому в некоторых случаях после анестезии или будет тяжело говорить, или будет легко прикусить и прожевать язык либо даже надкусить щёку с обратной стороны. Как этого избежать, расскажу чуть ниже.
Итак, нижний луночковый нерв находится в канале нижней челюсти, он окружён плотной тканью почти со всех сторон, и через эту ткань не может диффундировать анестетик. Моя задача — попасть не в нерв, а в участок около него там, где анестетик сможет добраться до нерва с единственной открытой стороны. Это так называемый угол нижней челюсти, где сходятся тело и ветвь нерва. Получается, что озерцо анестетика как бы окружает нерв.
Начало вы знаете: аппликационная анестезия — в место входа инфильтрационной, инфильтрационная — для прохода через ткани на глубину 25 миллиметров, потом третьим этапом — уже проводниковая. Аппликационная действует через 60–120 секунд, инфильтрационная вводится ещё 30 секунд и действует в полной мере через одну-две минуты, затем проводниковая действует через 5–10 минут. Мы ориентируемся не на время, а на онемение губы и подбородка.
Само введение средства можно делать обычным шприцем, а можно специальным устройством:


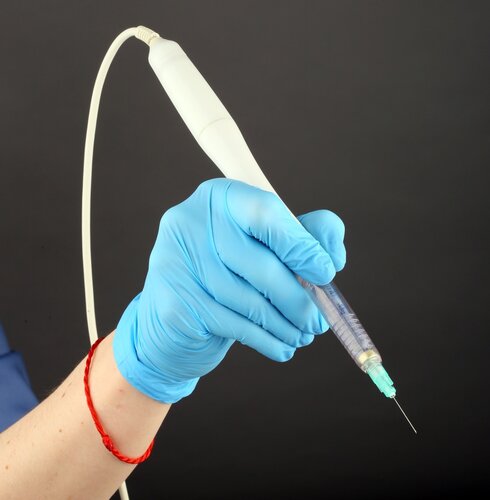
Это электрический инъектор, который снимает главный недостаток шприца, — то, что нужно держать большой палец на поршне. Попробуйте взять ручку и положить большой палец на колпачок, а потом что-то написать. Вот и перенос активатора инъекции на боковую сторону инструмента резко увеличивает точность моих манипуляций. Вторая особенность — я управляю им не впрямую, а могу задавать режим впрыскивания начиная с минимальной дозы и медленно увеличивая до 1 мл в минуту. Не будет начального рывка и капли, будет точный контроль скорости введения. Аспирационная проба тоже автоматизирована. В общем, получается ещё безболезненнее и немного быстрее. Так что это хороший робот.
Про адреналин понятно, а какие ещё шансы умереть от местной анестезии?
Самый частый случай — внезапная аллергическая реакция. Поэтому в стоматологических кабинетах лежат антишок-аптечки, и если вы в ОМС-клинике, то, возможно, вам даже повезёт, и сёстры знают, где они, как их открыть и как ими пользоваться. Учения должны проводиться регулярно, кстати. У нас проводятся.
Если у пациента в анамнезе — аллергия с каким-то тяжёлым исходом, то мы действуем крайне аккуратно. В такой ситуации лучше точно знать, что вас не убивает. Если мы не уверены — даём пациенту карпулы с анестетиком и отправляем на аллергопробы к аллергологу в другую клинику. Если пациент уверен, что такое ему уже кололи, то дальше есть шансы, что всё пойдёт хорошо.
Если пациент врёт врачу про аллергии, а потом умирает в кресле, то врач несёт за это уголовную ответственность.
Проблема, как правило, — не в основном действующем веществе: ультракаин, суперкаин и другие средства плюс-минус одинаковы в этом. Сложность может быть в примесях в вазоконстрикторе и консервантах. В этом случае именно трёхступенчатая анестезия очень помогает: можно заметить признаки отёка уже на аппликационной. Но вы ведь помните, что аппликационная и инфильтрационная — это разные средства, да?
В экстренных ситуациях мы можем сделать кожные пробы прямо в кабинете. Подкожно вводится небольшое количество анестетика и наблюдается реакция. Ещё лучше вводить скарификационно, то есть через разрез-царапину. Так часто делают пробу при оказании медпомощи на крупных судах или буровых: да, будет рана, но зато анестетика для пробы надо сильно меньше.
Что ещё может пойти не так?
Алкоголь выводится из организма полностью за 21 день, то есть на практике в России — никогда. Алкоголь (точнее, спирты) делают анестезию достаточно сложной из-за быстрой нейтрализации анестетиков. Наши пациенты часто обезболиваются водкой: в тех ситуациях, когда это обусловлено генезом внезапно возникшей боли, мы принимаем их и понимаем (если они способны точно назвать напитки и принятые дозы). В ситуациях планового приёма отправляем домой.
Лица в состоянии наркотического опьянения тоже встречаются, особенно в вечерние субботние приёмы. И сейчас я говорю как про приём запрещённых веществ в рекреационных целях, так и про специфические побочные эффекты ряда лекарств. В этой ситуации местная анестезия действует вообще непредсказуемо и может внезапно резко отключиться прямо посреди манипуляции. Пациент может дёрнуться и оставить в себе часть инструмента, мы этого очень не любим.
Кислая среда очень плоха для анестезии. А кислая среда возникает при воспалительном процессе. А яркий воспалительный процесс вполне характерен для ряда экстренных пациентов. Именно в таких случаях хорошо работают более стойкие молекулы новых анестетиков: если старый добрый лидокаин совершенно не помог бы при воспалении, то вот ультракаин уже будет некоторое время сопротивляться и оставаться стабильным.
Есть редкие пациенты, у которых анестезия вообще не наступает. Это комбинация факторов: воспаление в тканях, разные тканевые ферменты, давление, выражение кортикального слоя, скорость обмена веществ, особенности иннервации ткани. У меня был пациент с атипичным расположением нервов, был ещё один пациент, у которого в разные дни месяца по-разному действовала анестезия (но циклически, уж не знаю, с чем это было связано, возможно, с расписанием переговоров с коммерческими партнёрами).
Как я уже говорил, пациент после местной анестезии вполне способен прикусить язык, обжечься и не заметить или отжевать себе кусок щеки. Чтобы этого не случилось, можно воздействовать на зону «заморозки» термически или всё тем же алкоголем. Если врач после приёма рекомендует до ужина принять 30 граммов коньяка — это медицинское указание, снимающее блокировку нервов. Ещё на выходе из клиники мы даём мороженое, у нас там специальный холодильник. Это несколько удивляет иностранцев, которых выпускают в русскую зиму с мороженым в руке, но мы объясняем, что правильно его есть — медленно слизать ещё в помещении. И не обязательно всё, достаточно небольшой части порции. Холод также частично разблокирует вам нервы: скорее всего, это связано с терморегулирующей функцией и притоком тёплой крови к охлаждаемому участку тканей. Точно так же может сработать и перец, но жевать перец халапеньо гораздо менее весело, чем есть мороженое.
А почему тогда не надо спрашивать пациента, болит ли у него?
В одном из прошлых постов мы рассказывали, что вопрос «Так больно?» при анестезии — признак непрофессионализма. Дело в том, что очень часто в ОМС- и ДМС-клиниках врачи надеются на инфильтрационную анестезию вместо проводниковой. Инфильтрационную вы сможете сделать сами после пары часов тренировок. Для проводниковой нужно тренироваться где-то пару лет, чтобы обеспечить хорошую точность. Проводниковая делается в несколько этапов (или она очень болезненна), что также сложно и дорого. Но если сделать всё правильно, то больно не будет гарантированно ни на одном из этапов.
А почему я трогаю пальцем зуб и всё чувствую?
Местная анестезия не выключает тактильную чувствительность. Лезвие скальпеля воздействует локально и очень тонко, а вот при усилии вроде нажима задействуются соседние ткани. Наш организм так устроен, что умеет тормозить нервный сигнал, условно говоря, в месте сильного воздействия, чтобы точнее воспринять границы этого воздействия. То есть при нажиме информации с центра будет передаваться больше, чем с краёв, и именно эта информация довольно эффективно скомпенсирует «выключенный» центр при анестезии. Ощущение будет такое, что слабые воздействия передаются, а боль — нет.
Управление нервными сигналами работает очень интересно, например, они могут перекрываться. Возможно, в ОМС-клиниках медсёстры старой закалки шлёпали вам место внутримышечной инъекции прямо перед уколом, и тогда ощущение удара перекрывало ощущение входа иглы. Это хорошая практика, но пациенты задают слишком много вопросов, поэтому она применяется редко. Чаще вас просят сделать вдох: управление вдохом временно отнимает ресурсы у той части системы, которая отвечает за болевую чувствительность. Ну а самое хорошее — когда медсестра-ассистент задевает вас локтем где-то в районе колен ровно в момент, когда врач вводит иглу, либо ещё как-то вас легко касаются. Это распределяет ресурсы, и вы почти ничего не чувствуете там, где работает врач. В следующий раз обратите внимание на эти случайные движения, если такое есть — перед вами очень профессиональная сестра.
Вот теперь у вас есть грубое поверхностное представление об анестезии.

