Доктор Уолтер Фриман и Джеймс Уоттс планируют лоботомию, чтобы помочь человеку справиться с тревожностью.
Раньше врачам было отчасти проще. Если ты был достаточно уважаем и авторитетен, то никто не сомневался в твоих методах лечения. Если врач сказал, что надо регулярно устраивать кровопускания и прикладывать примочки на базе соединений ртути, то так и делали. Медицина постепенно развивалась, но до середины XX века методы лечения держались на авторитете отдельных известных учёных и их учеников. Ваша жена очень часто впадает в истерику и нервничает? Ребёнок постоянно капризничает? Не проблема, есть чудесные лоботомобили. Приедут домой и всё поправят.
Процедура заключалась в следующем: нож для колки льда вставлялся в глазницу пациенту. Лёгкий удар молотком по рукоятке пробивал орбитальную стенку. Затем Фриман водил ножом из стороны в сторону, разрушая лобные доли мозга. Метод, разумеется, эффективен, так как разработан уважаемыми людьми и рекомендовался «буйным», шизофреникам и людям, чьё поведение беспокоило окружающих. Люди из буйных становились тихими и покорными инвалидами. До 6% погибли во время операции.
Это уже сейчас у нас появились стандарты GMP, GTP, GCP, этические комитеты, двойные слепые плацебо-контролируемые исследования и всё остальное, что позволяет разрабатывать наиболее эффективные методы лечения. Сегодня мы будем говорить о клинических исследованиях и о том, как работает доказательная медицина:
- Можно ли проводить эксперименты на людях и как это сделать этично.
- Когда нельзя давать плацебо. История эксперимента с сифилисом.
- Как проводятся клинические испытания.
- Почему зелёнка — не лучший препарат.
- Новые способы лечения эпилепсии, мигрени и других патологий.
Этичность экспериментов на людях

Сиро Исии — командир отряда 731
Одна из главных трагедий XX века — Вторая мировая война. Она разрушила миллионы семей и унесла жизни многих людей. Уже после того, как завершился Нюрнбергский процесс, у врачей и учёных всего мира встал вопрос о том, что же делать с результатами преступных исследований в рамках германских концентрационных лагерей и японского отряда 731 в Китае. Последний занимался исследованиями биологического оружия на подопытных из числа военнопленных.
Многие журналы отказывались публиковать работы, которые цитировали в качестве источников данные, полученные в рамках нацистских экспериментов. В итоге был достигнут консенсус. Большинство научных сообществ пришли к мнению, что было бы неправильно отказываться от возможности спасти человеческие жизни. Несмотря на то, что данные получены совершенно чудовищным образом, они представляют ценность для медицины. Тем не менее в будущем любое медицинское исследование должно строиться исключительно на принципах максимальной безопасности и информированности для всех участников.

Иллюстрация из архивов медицинских экспериментов в Дахау. «Эффект от комбинированной термообработки: тёплая ванна, махровые полотенца и стойка с прожекторами».
Так, например, гибель множества людей во время экспериментов по переохлаждению всё же послужила развитию современных методик контролируемой гипотермии, которая позволяет увеличить выживаемость пациентов с обширным инфарктом миокарда и ишемическими инсультами. Результаты преступных экспериментов отряда 731 дали много данных, которые в дальнейшем позволили разработать эффективные протоколы по борьбе с чумой и другими особо опасными инфекциями.
Сейчас клинические исследования проводятся только после того, как будет собрана доказательная база на молекулярном и клеточном уровне, а потом на мелких и крупных животных. Доклинические исследования зависят от того, на каких моделях применимы исследования. В любом случае до этапа с привлечением людей собирается максимум информации для того, чтобы снизить риски для добровольцев. Только после этого разрабатывается подробный дизайн медицинского исследования, который должен быть одобрен как экспертами из регуляторных органов, так и этическим комитетом.
Расследование преступлений нацистов в рамках Нюрнбергского процесса легло в основу этических стандартов Нюрнбергского кодекса, на котором базируется большинство современных конвенций в этой области.
- Абсолютно необходимым условием проведения эксперимента на человеке является добровольное согласие последнего. Это означает, что лицо, вовлекаемое в эксперимент в качестве испытуемого, должно иметь законное право давать такое согласие; иметь возможность осуществлять свободный выбор и не испытывать на себе влияние каких-либо элементов насилия, обмана, мошенничества, хитрости или других скрытых форм давления или принуждения; обладать знаниями, достаточными для того, чтобы понять суть эксперимента и принять осознанное решение. Последнее требует, чтобы до принятия утвердительного решения о возможности своего участия в том или ином эксперименте испытуемый был информирован о характере, продолжительности и цели данного эксперимента; о методах и способах его проведения; обо всех предполагаемых неудобствах и опасностях, связанных с проведением эксперимента, и, наконец, возможных последствиях для физического или психического здоровья испытуемого, могущих возникнуть в результате его участия в эксперименте. Обязанность и ответственность за выяснение качества полученного согласия лежит на каждом, кто инициирует, руководит или занимается проведением данного эксперимента. Это персональная обязанность и ответственность каждого такого лица, которая не может быть безнаказанно переложена на другое лицо.
- Эксперимент должен приносить обществу положительные результаты, недостижимые другими методами или способами исследования; он не должен носить случайный, необязательный по своей сути характер.
- Эксперимент должен основываться на данных, полученных в лабораторных исследованиях на животных, знании истории развития данного заболевания или других изучаемых проблемах. Его проведение должно быть так организовано, чтобы ожидаемые результаты оправдывали сам факт его проведения.
- При проведении эксперимента необходимо избегать всех излишних физических и психических страданий и повреждений.
- Ни один эксперимент не должен проводиться в случае, если a priori есть основания предполагать возможность смерти или инвалидизирующего воздействия на испытуемого; исключением, возможно, могут являться случаи, когда врачи-исследователи выступают в качестве испытуемых при проведении своих экспериментов.
- Степень риска, связанного с проведением эксперимента, никогда не должна превышать гуманитарной важности проблемы, на решение которой направлен данный эксперимент.
- Эксперименту должна предшествовать соответствующая подготовка, и его проведение должно быть обеспечено оборудованием, необходимым для защиты испытуемого от малейшей возможности ранения, инвалидности или смерти.
- Эксперимент должен проводиться только лицами, имеющими научную квалификацию. На всех стадиях эксперимента от тех, кто проводит его или занят в нём, требуется максимум внимания и профессионализма.
- В ходе проведения эксперимента испытуемый должен иметь возможность остановить его, если, по его мнению, его физическое или психическое состояние делает невозможным продолжение эксперимента.
- В ходе эксперимента исследователь, отвечающий за его проведение, должен быть готов прекратить его на любой стадии, если профессиональные соображения, добросовестность и осторожность в суждениях, требуемые от него, дают основания полагать, что продолжение эксперимента может привести к ранению, инвалидности или смерти испытуемого.
Фазы клинических испытаний
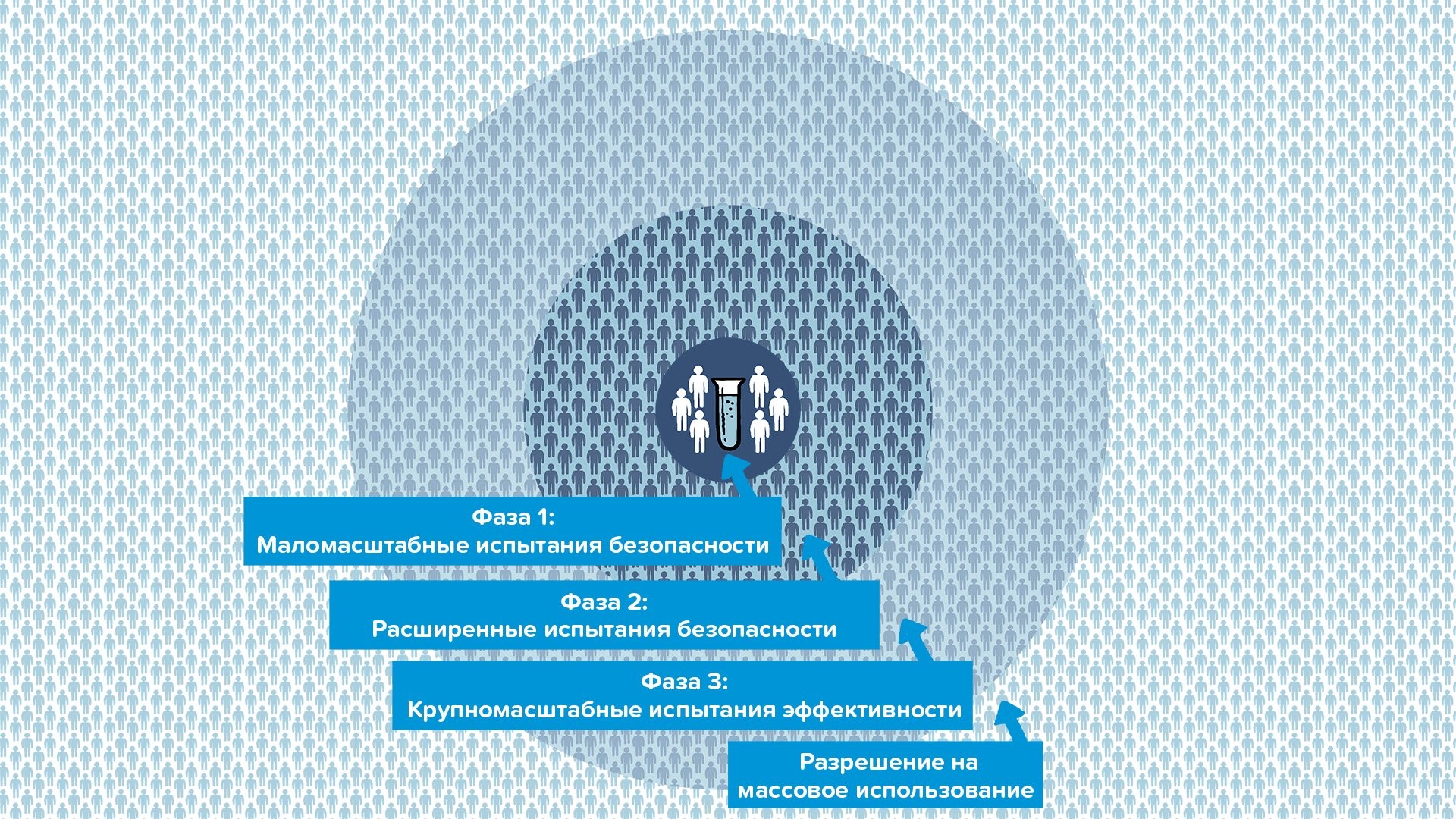
Фазы испытаний препаратов, иллюстрация ВОЗ.
Фаза 1
Около 50 человек.
Исследования ранних фаз. Препарат вводится небольшой группе добровольцев. Обычно это абсолютно здоровые молодые добровольцы. Что изучают:
- Возможный вред.
- Побочные эффекты.
- Оптимальную дозировку.
Фаза 2
До 500 человек.
Расширенные исследования безопасности и первые данные по эффективности лечения. Препарат исследуется на пациентах с целевой патологией, обычно без сопутствующих заболеваний. Что изучают:
- Эффективен ли препарат для лечения патологии.
- Побочные эффекты.
- Сравнивают препарат с плацебо.
Фаза 3
Обычно до 1000 человек, но может быть существенно больше. Размеры выборки могут быть различны и зависят от вариабельности основного изучаемого параметра и предполагаемого эффекта от препарата, размера предполагаемых различий в эффективности с препаратом контроля или плацебо. Например, условный препарат должен снизить риск смерти от заболевания 1:1000 в год. Чтобы достоверно доказать эффект препарата, нужно будет проводить исследования несколько лет на выборках сильно больше 1000 человек.
Подтверждающие исследования эффективности, сравнение с другими методами лечения. Подтверждаются концепции, выдвинутые на предыдущих этапах. Эта фаза обычно проводится в разных центрах и странах. Препарат исследуется на пациентах с целевой патологией, разных возрастов и с различными сопутствующими заболеваниями. Что изучают:
- Эффективен ли препарат для лечения патологии.
- Эффективность в сравнении с другими методами лечения, как правило, с одним из стандартов.
На фазе 2 сразу возникает вопрос — а зачем плацебо? На самом деле, плацебо-контролируемые исследования — это краеугольный камень доказательной медицины. Вы можете найти огромное количество людей, которые принимают гомеопатические препараты и уверенно заявляют, что им становится лучше. При этом этот эффект субъективен, возможно, плацебо дало бы такой же эффект, но для этого нужны исследования. Поэтому плацебо-эффект принимается за базис при проверке эффективности препарата, необходимо выяснить размер эффекта плацебо и насколько разработанный препарат превосходит плацебо.
Эксперимент с лимонами
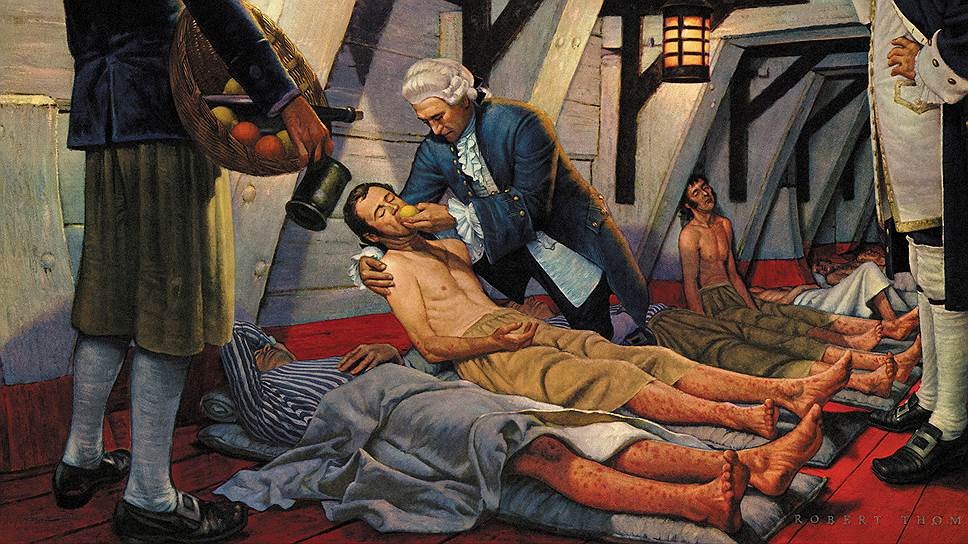
Один из первых клинических экспериментов по относительно строгому протоколу провёл в мае 1747 года военный хирург Джеймс Линд. На британском фрегате «Солсбери» у моряков началась цинга. Линд отобрал 12 больных, разбил их на пары и запер в отдельном кубрике. Их кормили такой же пищей, как и остальных, но добавили каждой группе в рацион что-то своё:
- Литр сидра ежедневно.
- 25 капель купоросного эликсира (скорее всего, это был раствор серной кислоты).
- 6 столовых ложек уксуса перед едой.
- Стакан морской воды ежедневно.
- По 2 апельсина и лимону ежедневно.
- Паста из чеснока, горчицы, сушёного редиса и масла мирры.
В результате моряки из пятой группы вернулись в общий кубрик и начали помогать ухаживать за остальными больными.
Этично ли плацебо
Не всегда можно использовать пациентов, принимающих плацебо, в качестве группы сравнения. Например, существуют уже работающие протоколы по лечению онкологии. Пусть они не идеальны, но позволяют статистически значимо продлить жизнь пациента. В этом случае этический комитет не одобрит использование плацебо и вместо него будет использоваться активный контроль в виде стандартного протокола лечения. Хельсинкская декларация Всемирной медицинской ассоциации (ВМА) определяет, что плацебо используется только в двух случаях:
- Если эффективного способа лечения заболевания не существует.
- Если представлены убедительные научно обоснованные методологические причины использования плацебо для оценки эффективности или безопасности препарата и пациенты, получающие плацебо или не получающие никакого лечения, не будут подвергаться риску причинения серьёзного или необратимого ущерба их здоровью.
Эксперимент в Таскиги
Так, в 1932 году в США департамент здравоохранения начал в городе Таскиги (J. James. Bad Blood: The Tuskegee Syphilis Experiment. New York: Free Press. ISBN 0-02-916676-4) исследование естественного течения сифилиса на 399 афроамериканцах. Учёных интересовало, что будет с людьми в долгосрочном периоде, если их не лечить. В исследовании также принимали участие местные доктора афроамериканцы и фонд Розенвальда, который оплачивал часть затрат на лечение больных. Пациентам не только не сообщали, что они больны сифилисом, но и не говорили о том, что они участвуют в клиническом исследовании. Предполагалось, что пациенты будут 6-9 месяцев наблюдаться, а только потом начнут получать лечение. Однако затем благотворительный фонд Розенвальда из-за недостатка средств отказался финансировать исследование, и денег на закупку лекарств не оказалось.
В 1928 году в Норвегии уже проводилось подобное исследование, но оно было ретроспективным, то есть подразумевало работу с архивами по случаям с нелеченным сифилисом. Тут же учёные решили провести проспективное исследование, оставив пациентов вообще без лечения, и лишь наблюдать за течением болезни. В 1947 году обнаружили, что пенициллин позволяет эффективно лечить сифилис, но исследование в Таскиги не было прекращено, и протокол не изменялся. Напротив, условия непрерывно ухудшались. Чтобы заставить пациентов сдать ликвор и пройти через болезненную спинальную пункцию, им присылали письма, которые гласили, что «это их единственный шанс получить специальное бесплатное лечение». Чтобы испытуемые дали разрешение на вскрытие, исследователи обещали оплатить им затраты на похороны.
В итоге исследование было остановлено только в 1972 году из-за обнародования подробностей в СМИ. К моменту окончания эксперимента из 399 участников умерло 325 человек. 28 умерли от сифилиса и 100 от его осложнений. Кроме этого, были заражены 40 партнёров и 19 детей, которые родились с врождённым сифилисом. 16 мая 1997 года президент Билл Клинтон принёс публичные извинения в Таскиги, но до сих пор существует проблема доверия бедного афроамериканского населения США к врачам и исследовательским программам.
Только после середины XX века Нюрнбергский кодекс и Хельсинкская декларация стали защищать базовые права участников исследований. Именно поэтому сейчас почти нет исследований, которые оставляют пациента без эффективного лечения. Почти всегда это клинические исследования для сравнения с уже действующими методами лечения. Также возможно проведение исследования с историческим контролем, когда сравнение идёт с аналогичными группами пациентов в прошлом.
Исследования вакцин от SARS-CoV-2

Плацебо-контролируемый дизайн КИ Спутник V
Полтора года назад стартовали клинические испытания вакцин от коронавируса. Дизайн эксперимента предполагал классический вариант — двойное слепое рандомизированное плацебо-контролируемое исследование. В этом случае ни врач, ни пациент не знали о том, что именно находится во флаконе. Эта информация хранится в зашифрованном виде и не известна до последней стадии, когда все данные уже собраны и описаны. Эта процедура называется заслеплением и позволяет беспристрастно оценить эффективность препарата или вакцины во всех группах. Затем сложилась неоднозначная ситуация. С этической точки зрения в применении плацебо на старте не было никаких проблем. Если человеку достаётся физраствор, то он просто будет болеть «на общих основаниях». Он не получает потенциальную защиту вакцины, как и всё остальное население, но одновременно и не получает потенциальные риски от нового препарата. Всё честно. Однако несколько месяцев спустя, когда ввиду сложившейся эпидемиологической ситуации было принято решение начинать масштабирование и массовую вакцинацию с незавершённой третьей фазой, испытуемые оказались в неоднозначной ситуации. Большинство участвовали в клинических испытаниях с целью первыми получить защитный эффект от ковида, но теперь они рисковали получить плацебо, а в это время все желающие вне исследования могли гарантированно получить настоящий препарат. По условиям клинического исследования они должны были ждать его окончания, чтобы узнать в какую группу они попали и получить настоящую вакцину, если это было плацебо.
Фуфломицины, оксолиновая мазь и зелёнка
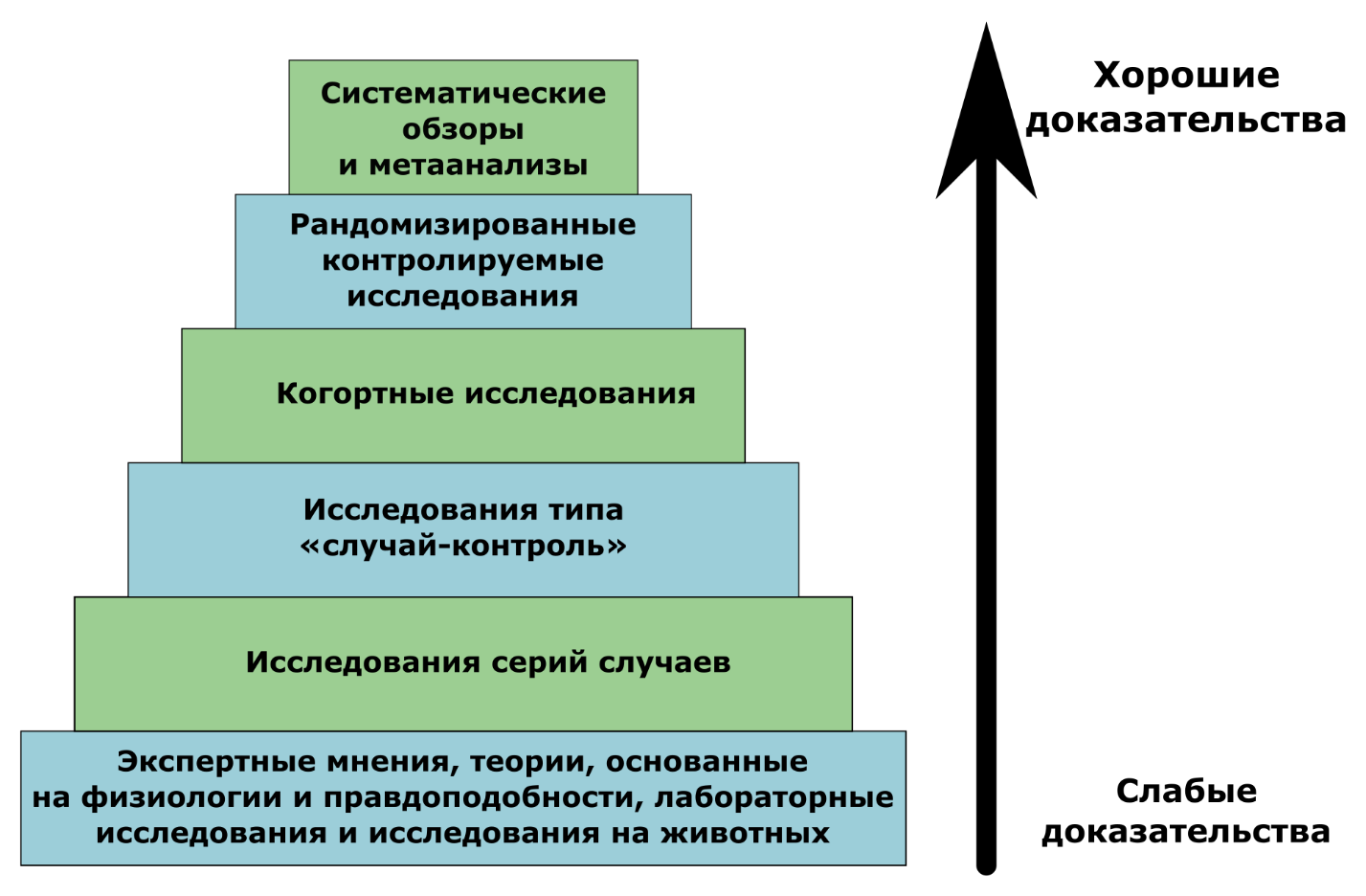
Уровни убедительности доказательств по типам исследований
Ключевое отличие концепции доказательной медицины в том, что любые методы лечения, препараты или вакцины должны соответствовать строгим критериям. Начало доказательной медицине было положено в 1979 году в Канаде, когда эффективность вмешательства стали оценивать в соответствии с качеством полученных доказательств.
Мнения уважаемых экспертов — это здорово, но они менее значимы, чем, например, исследования типа «случай-контроль». И тем более малозначимы на фоне рандомизированных контролируемых исследований, особенно если они проводятся в разных странах и разными коллективами.
На вершине доказательности находятся метаанализ и систематические обзоры. Одна из самых известных и крупных организаций, которая занимается систематическими обзорами, преимущественно по рандомизированным контролируемым КИ — это Кокрейн (Cochrane). Они отбирают научные публикации по строгим критериям «качественности», которые включают в себя дизайн эксперимента, размеры выборки и другие параметры. Затем на базе отобранных исследований готовится метаанализ, на подготовку которого уходит от 6 месяцев до 2 лет. На базе этих исследований уже создаются национальные клинические рекомендации разных стран и протоколы лечения.
И вот тут в России возникает целый пласт проблем, связанный с методами лечения, которые развивались до появления доказательной медицины. Например, всем известная зелёнка — анилиновый краситель «бриллиантовый зелёный» — до сих пор активно применяется только в России и некоторых других странах. Большинство исследований её эффективности выполнялись только in vitro и не соответствуют критериям современных КИ. Значит ли это, что препарат не работает? Нет, не означает. Просто проводить исследования по всем правилам с нуля очень дорого, а все вроде и так применяют. Надо ли использовать препараты, которые, возможно, работают в клинической практике? С точки зрения доказательной медицины — нет. В качестве альтернативы той же зелёнке или фукорцину есть множество прозрачных, не раздражающих антисептиков, которые прошли все необходимые клинические исследования.
В эту же категорию автоматически попадают такие популярные препараты, как оксолиновая мазь, которая не имеет доказанной эффективности in vivo, и всеми «обожаемые» фуфломицины, которыми пытаются лечить всё подряд. К счастью, некоторые хотя бы убрали из Временных методических рекомендаций по лечению коронавирусной инфекции. Хотя там до сих пор есть много пунктов, которые идут вразрез с результатами исследований. Так, тот же фавипиравир в исследованиях не показал никакой статистически значимой эффективности. Использование плазмы переболевших для лечения средних и тяжёлых форм также не показало эффективности в опубликованном Кокрейновском метаанализе.
Почему доказательная медицина может быть дешевле
Многие считают, что доказательная медицина — это дорого. Это обязательно какие-то модные дорогие препараты и дорогостоящие аппаратные методы лечения. На самом деле это не так. Давайте банально сравним назначения условного врача из условной клиники/поликлиники и врача, который строго придерживается принципов доказательной медицины. Возьмём обычный ОРВИ.
В условной клинике/поликлинике:
- Вот вам интерфероны каплями в нос.
- Плюс глазные капли туда же (антибиотики).
- Интерфероны свечками ректально.
- Гомеопатические таблеточки для стимуляции иммунитета.
- Иммуномодулятор с мутным механизмом действия, который не применяется больше нигде в мире.
- Три пачки разных витаминов, а лучше с iHerb.
- Антибиотики с первого дня болезни, если душа очень просит.
- Жаропонижающее.
В клинике доказательной медицины:
- Больше пейте жидкости.
- Если болит горло, можно мороженое или тёплое питье либо леденцы с анестетиками.
- Будет температура высокой и плохо переноситься — принимайте жаропонижающее.
- Если насморк — солевые растворы, при необходимости сосудосуживающие на 3 дня.
Фактически для многих нозологий вовсе не требуется что-то дорогое и уникальное. Достаточно просто применить один простой и, возможно, недорогой метод лечения.
Новые методы лечения эпилепсии, мигрени и проблем с обменом холестерина
Научный метод и доказательная медицина стали тем трендом, который регулярно двигает медицину и биотехнологии вперёд. Последние лет 10 реально ощущается прорыв в лечении многих патологий. Врачи объединяются по своим специальностям в профессиональные сообщества, собираются на конференции и вырабатывают свои клинические рекомендации по своим нозологиям. В базе этих клинических рекомендаций обязательно лежат качественные исследования.
Эпилепсия
Современные протоколы лечения эпилепсии теперь в ряде случаев подразумевают хирургическое лечение. Более того, такой подход статистически значимо улучшает шансы на ремиссию у данной группы пациентов. Ремиссия эпилептических приступов после хирургического лечения наблюдается у 50-80%.
Так, хирургическое вмешательство может быть рекомендовано, если:
- Пациент пробовал по крайней мере 2 противосудорожных препарата, правильно выбранных для данного типа приступов, по одному или в комбинации, но приступы сохраняются.
- Приступы начинаются в одной области головного мозга, определена эпилептогенная зона.
- Приступы начинаются в области, которую можно безопасно удалить, не вызывая серьёзных осложнений, таких как двигательные нарушения, расстройства речи, памяти или зрения.
- Приступы вызваны другой проблемой в головном мозге, например, опухолью, инсультом или травмой головы.
Мигрень
Мигрень — это не когда просто болит голова. Это тяжелейший болевой синдром, который не купируется традиционными анальгетиками. Так, чашка кофе, которая в сочетании с НПВС обычно отлично снимает головную боль, при мигрени часто приводит к резкому ухудшению состояния. Мигренью страдает около 20% людей в мире.
В 2019 году на мировом рынке появился препарат Иринэкс (эренумаб) для профилактического лечения мигрени, а с 2020 года он зарегистрирован в России. Этот препарат является человеческим моноклональным антителом, избирательно блокирующим активность рецептора белка CGRP (кальцитонин-ген-родственный пептид), который играет ключевую роль в формировании приступа мигрени. Исследования показали, что у пациентов, получавших терапию эренумабом, наблюдалось значительное снижение количества дней с приступами мигрени — у 50% вдвое, а у каждого четвёртого — приступы сократились через год терапии.
Из плюсов:
- Воздействие на один из ключевых механизмов патогенеза мигрени — блокирование рецепторов к CGRP.
- Однократное введение в месяц вместо ежедневного длительного приёма лекарств.
- Меньше побочных эффектов, они сопоставимы с плацебо.
Из минусов:
- Дорого, как почти всегда в случае биоинженерных препаратов. Средняя стоимость дозы 70мг эренумаба (Иринэкса) в России порядка 20000 рублей.
Обмен холестерина
Многие из вас знают, что высокие уровни холестерина обусловливают высокие риски кардиоваскулярных патологий. Проще говоря, выше шанс ишемического инсульта, инфаркта или других проблем. Так, метаанализ на базе ≈1 000 000 лиц показал повышение риска сердечно-сосудистых заболеваний на 24% при повышении уровня холестерина на 1 ммоль/л.
В этой области недавно случился прорыв после завершения клинических исследований по ингибиторам PCSK9 — Репата (эволокумаб) и Пралуэнт (алирокумаб). Они не только эффективно снижают уровни липопротеинов низкой плотности, но и доказано снижают риски серьёзных сердечно-сосудистых событий. Проще говоря, теперь не обязательно умирать от инсульта в 35, если вам не повезло с генетикой и обменом холестерина.
На основании исследований Европейское общество кардиологов включило эти препараты в клинические рекомендации.
Почему доказательная медицина важна?
Научный метод — это не идеальный инструмент, но это лучшее, что у нас есть. Врач, который использует в работе инструменты доказательной медицины:
- Не будет пытаться капать вам в нос интерфероны и выписывать препараты, которые не имеют доказанной эффективности.
- Не будет выполнять агрессивные операционные вмешательства там, где по исследованиям можно обойтись терапевтическими методами или малоинвазивными эндоскопическими вмешательствами.
- Постоянно учится и читает свежие клинические рекомендации не только от российских обществ, но и крупных международных. Сейчас постоянно появляются более эффективные методы и препараты. Лечить пациента методами 10-летней давности обычно плохая идея.
Собственно, именно поэтому мы так ценим этот подход в лечении пациентов. Он даёт уверенность в том, что ты лечишь пациента настолько эффективно, насколько это позволяют текущие технологии.



